九州医師会連合会平成24 年度
第1 回各種協議会
去る9 月29 日(土)、宮崎観光ホテルにおいて開催された標記協議会(医療保険対策協議会・介護 保険対策協議会・地域医療対策協議会)について、以下のとおり報告する。
なお、今回は、台風17 号の影響により、医療保険対策協議会及び地域医療対策協議会については 当日出席を予定していた担当理事が参加できなかったことから、書面回答のみとさせていただいた。
1. 医療保険対策協議会
理事 平安 明

挨 拶
○宮崎県医師会 河野副会長
お忙しいなかお集まり頂き感謝申し上げる。 今回の改定が行われてから、もうすぐ半年が経 過しようとしているが、毎回、改定の度に混乱 が生じている。今回は入院基本料の算定要件の 中に栄養管理体制が含まれたことが非常に大き な問題となっている。この栄養管理実施加算と 褥瘡患者管理加算は、殆どの施設で実施してい るという厚労省の調査報告があるが、実際に調 査してみると病院はともかく、有床診療所では 現実と大きくかけ離れているようである。なぜ そのような改定が通ったのか、今後十分に検証 する必要があると思う。さらに、何かを得て、 それ以上に何かを失うのであれば今後の要望の 仕方や交渉のあり方も再考する必要があるかも しれない。
本日は日本医師会より中川副会長にお越しい ただいているので、九州の実情をお伝えし、ご 理解を頂くとともに、九州としてもお願いする ばかりではなく、日本医師会の活動を全面的に バックアップする必要があると考えている。
○日本医師会 中川副会長
しっかりと先生方の意見を反映させて、スピ ード感のある行動を行っていきたいと考えてい る。本日はどうぞよろしくお願い申し上げる。
協 議
(1)入院基本料等における栄養管理体制につ いて(熊本)
【提案要旨】
平成24 年度診療報酬改定により、栄養管理 体制は入院基本料等に包括され同時に管理栄養 士の配置が必須化されました。
熊本県では管理栄養士の確保を危惧する意見 もあり、県内の有床診療所および200 床以下の 病院への意見聴取とその実態について調査した。 有床診療所390 件のうち3 月31 日以前から栄 養管理実施加算を算定していた医療機関は41 件、他は平成26 年3 月31 日までの経過措置 を届出ていた。(うち1 件は管理栄養士が離職 したため、同3 月末日までに栄養管理実施加 算を辞退し、経過措置の届出を出した)。また、 200 床以下の病院は3 月31 日まで栄養管理実 施加算を届出ていない医療機関は14 件であり、 これらの医療機関は2 年間の経過措置の届出を 行っている。
熊本県栄養士会に登録されている会員総数は 計1,116 名で、うち管理栄養士は772 名である。 県内11 支部間では大きな格差があり地域偏在 が、特に郡部で著しい。さらに、管理栄養士の 養成は県内2 大学で定員110 名となっている。 従って、経過措置終了後の管理栄養士の確保が 完全に達成されるか否かは不明である。
九州各県における栄養管理体制に係る管理栄 養士の確保状況、養成数や経過措置2 年後の実 態予測等について、また、この問題における日 医への見解をお伺いしたい。
(2)入院基本料等の要件見直しによる管理栄養士の確保について(鹿児島)
【提案要旨】
今回の診療報酬改定において、従前の「栄養 管理実施加算」が廃止され、栄養管理体制が入 院基本料等の要件となり、病院・有診療所にお いて管理栄養士(診療所については非常勤で可) の配置が義務付けられました。(平成26 年3 月末までは経過措置あり)これに対して、有床 診療所の会員から、管理栄養士の配置の要件に 対し、人件費等により医療機関の経営を圧迫し かねないとして意見が寄せられたことから、本 会では有床診療所を対象に、急遽、管理栄養士 の確保についての事態調査を実施した。対象数 385、回答率78.7%。
本調査結果において、現在、有床診療所とし て病床が稼働していると回答した247 医療機 関のうち、61.1%(155 医療機関)が「平成26 年3 月末日までに管理栄養士の確保が必要であ る」と回答。またそのうち「管理栄養士の確保 の目途は立っているか」との質問に、89.4%(135 医療機関)が「目途が立っていない」と回答し ている。
この調査の結果からも分かるように、管理栄 養士の確保に苦慮しており、特に離島・へき地 では更に管理栄養士の確保が困難であることが 予測される。
平成26 年3 月末日の経過措置が終了するま でに管理栄養士が確保できなければ、有床診療 所入院基本料等の要件を満たせなくなり、入院 基本料等は保険請求出来ないことになることか ら、無床にせざるを得ないという回答も多く見 受けられた。
離島・へき地における有床診療所の役割は、 急性期から慢性期、また在宅医療の後方支援病 床など役割は幅広く、地域における有床診療所 が無床となれば地域医療体制に混乱を来すこと が懸念される。
また、今改定により、入院時食事・生活療養 費の告示とも相違が生じている。
(3)栄養管理実施加算、褥瘡患者管理加算の包括化の見直しについて(福岡)
【提案要旨】
本年4 月実施の診療報酬改定において、栄 養管理実施加算及び褥瘡患者管理加算について は、すでに多くの医療機関で算定されていると いうことで、加算の要件を入院基本料、特定入 院料の算定要件として包括して評価するとされ ました。
本県における平成24 年3 月15 日時点の届 出状況は、「すでに多くの医療機関で算定され ている」という認識は、医療現場の実情に合っ たものとは考えられません。
本件につきましては、その後、通知の一部訂 正が行われ、有床診療所においては、栄養管理 実施加算の届出については、届出がない医療機 関であっても、平成26 年3 月31 日までは基 準を満たすものとされましたが、抜本的な改善 となっておりません。
つきましては、本件について、次回改定で改 善されるよう要望いたしますとともに、今後は、 今回のような地域の実情に合わないものが導入 されないよう、日本医師会におかれましては、 中医協で決定される前にしっかり確認を行って いただきますよう要望いたします。
(4)今年度診療報酬改定における入院基本料の算定要件となった管理栄養士配置について(長崎)
【提案要旨】
今回の診療報酬の改定により、栄養管理実施 加算が廃止され、入院施設においては管理栄養 士を配置していなければ入院基本料が算定でき なくなった。
とりわけ、有床診療所において栄養管理実施 加算を算定していたのは、昨年度末時点で2 〜 3 割程度だったにも関わらず、全施設に今後2 年の間に強引に管理栄養士の配置を求められて も、実行は困難と思われる。
そもそも、都市部以外の地域における管理栄 養士の数は充足しておらず、加えて今後2 年間 に医療施設による求人が漸増していくことは想 像に難くない。不幸にも2 年間で管理栄養士を 雇用できなかった有床診療所は入院部門を廃止 せざるをえない。
日医としても、多々の対策をとってこられて いると伺っているが、もし2 年後の次期診療報 酬改定で何らかの改善をしたいと思っておられ るのであれば、それは大きな間違いであると思う。
なぜなら、2 年後に確実に管理栄養士の縛り が取れるという確約でもない限り、有床診療所 は入院を存続させるため、2 年後の3 月末まで に、とりあえず管理栄養士の雇用をしておかね ばならないからである。いったん雇用したもの を、その後不要になったからといって簡単に解 雇できるものではない。
有床診療所にとって最善の策は、一刻も早い 入院基本料からの管理栄養士の要件の削除か、 猶予期間の無期延長だと考えられる。
たった11 点のために算定要件を満たせず、 入院を廃止するという憂き目を見ないですむよ うに、日医会員が一丸となって可及的速やかに 行動に打って出るべきだと思うが、九州各県の お考えと、日医の現時点での対策の状況をうか がいたい。
上記の4 題は関連している為、一括協議された。
<各県の回答>
各県とも、入院基本料に関しては「大問題」 として共通の認識をもっており、次回改定で対 応するのではなく、混乱が生じないよう改定前 に改善すべきである等の意見が出された。また 管理栄養士の配置に関するアンケート調査を実 施した県からは、有床診療所では管理栄養士を 配置していないところが大半であり、今後の確 保についても目途が立っていないとの結果報告 があり、改めて問題が浮き彫りとなった。改善・ 要望事項として概ね次の意見が上がっている。
○中医協等での会議ではすぐに賛成、反対等の意見を出さずに日医へ持帰り十分検証してから回答するような方法で、未然に大きな問題を防ぐ必要があると考える。
○管理栄養士の資格を持っていながら、就職を していない人はほとんどいない為、管理栄養 士の配置は非常に困難であると考える。
○次回改定で入院基本料の要件の中に管理栄養 士の配置についての縛りが無くなることがぎ りぎりまで明確にされなければ、来年は現場 がパニックになる恐れがあるために次回改定 を待たずに早めに解決していただきたい。
○管理栄養士でなくとも、栄養士でも十分であ ると考える。
○有床診療所は、整形外科等、管理栄養士はほ とんど必要ない診療科のことも訴え続ける必 要があると考える。
○管理栄養士を義務とするなら、養成校を増や す必要があり、また、管理栄養士は国家試験 合格率が非常に低い為、試験についても見直 す必要があると考える。
○有床診療所の閉鎖にまでなる可能性がある問 題である為、日医の努力に期待する。
○管理栄養士は雇用の問題もあり、有床診療所 で管理栄養士を雇う事は経営上厳しく、点数 を上げる等の措置をとらなければ、管理栄養 士の人数が足りた場合でも雇用する事は難し いと考える。
<日医コメント>
□日医中川副会長
先生方にはご心配させてしまい大変申し訳な い。管理栄養士がいるかいないかで入院基本料 を算定出来る、出来ないとなってしまった事は 大きな問題であると考えている。今回の結論か ら申し上げると有床診療所の先生方が立ち行か なくなる事が絶対無いよう厚労省からしっかり と確約を得ている。この場ではマスコミも参列 している為、詳しくは申し上げられないが、ま ずその事を先に申し上げさせて頂く。栄養管理 実施加算を算定していなかったところは2 年間 の経過措置が設けられ、問題はないが、加算を 届出していたところで4 月以降に管理栄養士が 離職し、要件を満たさない場合は3 カ月の猶予 期間があるが、3 カ月ではどうにもならないの で、その時点で期中改定に近いような措置を取 ることの確約を得ている。ただし、全国の有床 診療所の中で現時点ではまだ一か所も出ていな い。現時点において、次期改定では支払側、厚 生労働省の保険課も含め管理栄養士を入院基本 料の要件に入れることは問題であると一致して いるが、しかし、一か所でも要件を満たさない との届け出が出た場合、2 年後までとはいわず に早急になんらかの対応することとしている。 有床診療所の先生方にはご安心とまでは言わな いが、この事を是非理解して頂きたい。しかし 一方で11 点が包括された事で、これを再び加 算に戻すのはもったいないという意見も少なか らず出ているが、どの様な場合でも有床診療所 の先生方が立ち行かなくなる事が絶対無いよう 対応していく。
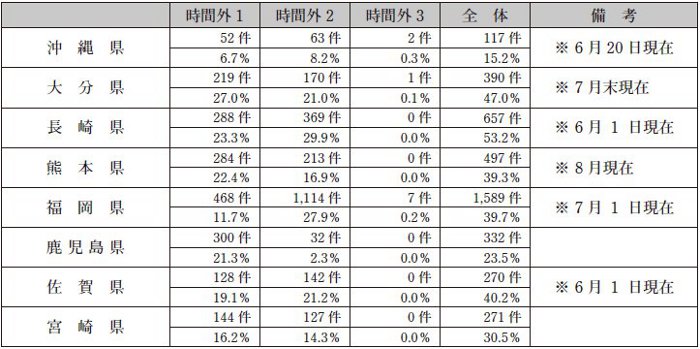
(5)再診料の見直し及び時間外対応加算について(沖縄)
【提案要旨】
診療所の主たる財源である再診料が前回改定 で明確な理由なく引き下げられたが、今回の改 定では見直しはなかった。地域医療を支える診 療所の体力は限界に来ており、日医には引き続 き再診料を元に戻す、或いはそれ以上に引き上 げるよう中医協において強く要望していただき たい。
また、平成22 年度改定から新設された地域 医療貢献加算は、今回の改定により不評であっ た名称の変更や、要件が整理され3 つに区分さ れたことから、以前に比べて算定がしやすくな ったと思われるが、各県の状況についてご教示 いただきたい。なお、本県の届出状況は下記の とおりである。
(6)不合理な診療報酬項目の見直しについて(佐賀)
【提案要旨】
平成24 年4 月の診療報酬改定では、日医は、 不合理な診療報酬項目14 項目の改定を要望し ていたが、見直されていない項目もある。
特に基本診療料の項目で、再診料の見直し、 有床診療所の入院基本料の引き上げ、夜勤72 時間ルールの緩和、一般病棟入院基本料15 対 1 の引き上げなどは、地域医療提供体制に大き な影響を及ぼす課題である。
不合理な項目の見直しに引き続き努めて頂く よう日医に要望すると共に、日医の対応方針につ いてお伺いしたい。また、中医協でも検討され ているが、看護配置がベースとなっている入院 基本料の設定方法の見直しも併せて要望したい。
上記2 題は関連している為、一括協議された。
<各県の回答>
各県からは再診料は医師の報酬の重要な部分 であり、このまま再診料が引き下げられれば、 地域医療の崩壊につながるとの意見が多数上が った。
なお、各県における時間外対応加算の届出件 数・割合は以下のとおりとなっている。
□各県における時間外対応加算の届出状況
また、不合理な診療報酬項目については、ま だ手つかずとなっている項目もあることから引 き続き見直しを求めるともに、現行の看護配置 をベースにした入院基本料の設定方法について も併せて見直しを求めて欲しいとの意見が上が った。
<日医コメント>
□日医・中川副会長
再診料に関しては当然引上げるべきものであ ると考えている。前回は外来と入院の改定財源 の区分が理不尽に11 対1 と決定されたが、今 回は区分なしで4,700 億円と再診料を引上げる 暫定的な財源は十分にあったが、我々の主張に 最大の抵抗をしたのは、厚生労働省でも支払い 側でもなく財務省主計局であった。財務省は本 来、年末の予算編成で今回改定の医科本体がプ ラス改定と決まった時点で、その役割は終わる はずであるが、今回は予算編成後も中医協に常 駐することとなり、厚労省は財務省の顔色を伺 う形となり、最終的にはこういう形になってし まった。それでもやはり地域医療貢献加算を少 しでも改善し、先生方に堂々と算定していただ くべく時間外対応加算として5 点、3 点、1 点 という設定をさせていただいた。今後も、基本 診療料は医師の魂であるということを繰り返し 訴え続け、次期改定に向けて厳しい状況はさら に続くと思うが、それでも基本診療料を最低限 戻す、さらには引き上げを目指したい。加算は 一時的なものであるという認識で我々は行動し ていきたいと考えている。
72 時間についてであるが、次の中医協の議 題の中で72 時間自体を議論することになって いる。これは看護協会を中心に大きな抵抗勢力 があるが、なんとか72 時間の制限の見直しを 要望し続けていきたいと思っている。
(7)縦覧審査について(大分)
【提案要旨】
本年度より縦覧審査が始まっているが、大分 県の支払基金では「しばらくの間は算定日の情 報はあくまで参考資料とし、これを理由に査定 は行わない」としている。しかし医療機関がレ セプトを電子媒体で提出する際に、当然のよう に日計表が添付されるようになり、今後は処方 日や処置日などを元にさらに厳しい審査が始ま る恐れがある。医療の透明性と適正化の名の下 に、日々の診療の細部にわたって監視しようと する動きに対し、一定の歯止めが必要と思われ るが、各位のご意見をうかがいたい。
(8)突合点検・縦覧点検の現状と問題点(福岡)
【提案要旨】
前回、平成23 年度第2 回協議会にて協議し ていただきましたが、その後、社保支払基金に おける突合点検・縦覧点検について、平成24 年 6 月12 日日本医師会よりの通達文書「電子レセ プトにおける突合点検・縦覧点検(3 月分審査分) について」では、査定件数・点数が増加したと の一部の報道については、今後再審査の査定件 数・点数などと合わせて正確に比較検討する必 要があり、現時点では、明らかな請求の誤りが ほとんどの原因であるとの報告であった。
電子レセプト請求時の病名漏れや算定ルール の誤りなどがないように注意喚起が必要である とのことでしたが、各県医師会では、現状はど うでしょうか?何か問題点はないか御意見をお 伺いします。また、日本医師会としての、見解 を御伺致します。
上記2 題は関連している為、一括協議された。
<各県の回答>
各県からは、平成24 年3 月以降の査定件数 は各県とも増加傾向にあるとの報告に加え、レ セプトの電子請求、オンライン請求が義務化さ れるようになった時点でいずれはそれが審査に 利用される事はある程度予測されていたことか ら、医療機関には療養担当規則や診療ガイドラ インに基づいた診療、点数表の解釈の規定に沿 った保険請求等について理解を深める事が重要 との意見や、データが医療以外のことに利用さ れないように常に監視の目を光らせておく必要 があるとの意見が上がった。また、会員に対す る周知方法としては、研修会の開催や通知文書 並びにFAX、医師会報等を通じて注意喚起を 行っているとの紹介があった。主な意見は概ね 次のとおりである。
○審査に関しては、ディスカウントを目的にし ているのか保険診療の質を守るためなのかよ くわからない点が多い。
○レセプトの記入方法のテクニック等を医師会 で会員に伝えるということも必要になってく るのではないかと考える。
○医科点数表の日本医師会版を作ってもらい たい。
○今の青本は内容が難しく、10 年以上審査員 をしてもすべては到底把握できない。
<日医コメント>
□日医・中川副会長
縦覧点検・突合点検についてであるが、日本 医師会としては、昨今の請求審査に係る状況等 を鑑み、点検実施はやむ負えないものと考えて いる。点検後の具体的な査定方法等について支 払基金と1 年以上交渉し、様々な課題の改善を 求めた結果、ある程度改善された事から、東日 本大震災による被災3 県を除き、平成24 年3 月審査分から実施することを了承したところで ある。従来、原審査を終えた1,500 点以上の調 剤レセプトのうち、保険者が突合したレセプト に実施されていたが、平成24 年3 月審査分か らは原審査において、医科レセプトと調剤レセ プト双方が電子レセプトの場合、点数に関係な く点検されるようになった。支払基金との交渉 中も、都道府県医師会に対し経過説明するとと もに、電子レセプト請求時に病名漏れ等が無い ようにしっかりと対応していただくよう再三周 知について要請したところである。
3 月から7 月までの査定件数・査定点数につ いて、公表では、突合点検では3 月に10.4 万件、 3,093 万点であったものが、7 月には5.9 万件、 1,949 万点に減少している。1 医療機関当たり の査定件数、査定点数で見ると、3 月で病院が 4.4 件、1,971 点であったものが、9 月には3.6 件、 1,586 点に、診療所は3 月が1.0 件、211 点だ ったものが、6 月は0.5 件113 点と減少傾向に あり、院内でのチェックが進んでいるものと思 われる。
一方、縦覧点検は6 カ月を積み上げていく査 定である為、増加傾向である。査定は3 月の 1.2 万件、410 万点が、4 月には2.0 万件、695 万点に増加している。しかし、縦覧点検の査定 は算定ルールに明らかに誤りがあるものとなっ ており、突合同様、医療機関のチェック体制が 進めば、査定が減少するものであると考えてい る。従来、突合対象でなかった1,500 点未満の 調剤分の査定が増えたが、一方では6 カ月後に 保険者から再審査請求されるよりも早く原審査 でチェックされる為、医療経営上好ましいとい う意見も頂いている。これらの数字は6 カ月後 の保険者からの再審査の査定件数、点数などと 併せて比較検討する必要があると思うので、今 後の査定の状況などを注視していかなければな らないと考えている。
(9)医療機関の類型区分と指導・監査について(熊本)
【提案要旨】
従来、病院は4 区分(一般病院、老人病院、 精神病院、臨床研修指定病院(大学病院、特定 機能病院を含む。)と診療所は11 区分であっ たが、平成24 年2 月「内科」から「在宅療養 支援診療所に係る届出を行っている診療所」を 分離、新設し総計12 区分となった。訪問診療、 往診や看取りなど在宅医療を推進する施策の一 端としては評価できるものといえよう。
しかし、依然として時代に即応していない不 明確な類型区分のため、やむなく集団的個別指 導と個別指導を受ける医療機関が散見される。 例えば、PET-CT 等の高額医療機器を使用す る放射線科は整形外科に、脳卒中、脳梗塞や難 病を取り扱う神経内科は内科(人工透析なし) ではなく、精神科・神経科に区分されている。 非常に特化した機能をもつ医療機関は必然的に 高点数になることが多く、「指導の平準化」と いう指導方針のため、5 年に1 回の集団的個別 指導に続く個別指導を受けることになる。
また、医療機関への意向調査もなく一方的に 当局による類型区分付けされるため、複数の診 療科目のある診療所では、自院がどの区分に属 しているかを知らない医療機関もある。
現在の高度、複雑化した医療提供体制に応じ た類型区分の再編成、個別指導に直結する平均 点数の算出方法や最近、再び議論になっている 個別指導・監査への弁護士の選任権などについ て、各県の実情とご意見及び日医の見解をお伺 いしたい。
(10)個別指導対象の医療機関に対する、個別指導の選定理由の開示について(長崎)
【提案要旨】
平成21 年4 月に日本医師会が都道府県医師 会を対象に実施した指導に関するアンケートで は、22 医師会が事前に医療機関名、選定理由 が伝えられていると回答されており、本県でも 個別指導実施時の会場において指導大綱に示さ れている個別指導の選定基準の番号(例:高点 数であれば5 番)が伝えられていたが、今年度 から全国的な傾向であることや、開示すべきと はされていないため開示請求は出来ない旨の判 決が出ていること等を理由に開示できないとの 連絡があった。
会員医療機関にとって、大きな不安とプレッ シャーを抱えつつ、大切な診療時間を割いて個 別指導に出席しているにも拘わらず、その選定 理由さえ示されないことは到底承服できないと 強く主張したところであるが、現在のところ厚 生局の方針に変更はみられない。
この件に関して、全国の都道府県医師会に対 してアンケート調査を行った結果、大多数の都 道府県で被指導医療機関に対する選択理由の開 示はなされていない。
個別指導を受ける医療機関への選択理由開示 の要・不要について、各県の医師会のご意見を 伺いたい。
(11)保険医療機関の集団的個別指導と個別指導の在り方について(鹿児島)
【提案要旨】
本県は4 月19 日に、平成24 年度保険指導 の打合せを行い、九州厚生局鹿児島事務所から、 6 年毎の保険医療機関等の指定更新時の集団指 導の実施について平成25 年度以降実施検討し たい意向が示された。本県としても、保険診療 の質的向上及び適正化を図ることを目的に、全 ての保険医療機関等に定期的に集団指導を実施 することは、一定の必要性を感じている。但し、 全ての保険医療機関等に一律な指導を行うので あれば、高点数を理由とする集団的個別指導並 びに個別指導の選定の在り方についても再検討 するべきと考える。
昨年度の本県の保険個別指導の実績を見ても 高点数を選定理由とする対象医療機関のうち、 半数以上が「概ね妥当」との結果であり、対象 医療機関が指導に費やす時間と労力、また心的 負担を考えても効果的な指導方法ではないと思 える。
特に、現在の指導大綱は平成7 年に策定され たものであり、DPC や在宅医療が推進される 今の医療体系に即しておらず、公平性に欠けて おり、早急に内容を改めるべきである。本件に 関する各県と日医のご意見をお伺いしたい。
上記3 題は関連している為、一括協議された。
<各県の回答>
(9)について:
各県とも提案県と同様、情報開示されない不 明確な類型区分については以前から問題視して おり、改善・要望事項として概ね次の意見が上 げられた。
○専門団体である日医が適切と考える類型分類 を提案するのが最善の方法と考える。
○類型区分は指導大綱・指導大綱関係実施要領 に従って行われており、事務的なものと思わ れる。これに対抗する手段は、届出で主診療 科の届出を操作するしかないのでは。
○専門医療分野のパラダイムシフトに対して、 行政が行う画一的な類型区分が追いつけない ことは今後とも十分予想すべき事態である。 集団的個別指導はともかくとして、個別指導 の選定に関しては平均点数の上位医療機関を 機械的に抽出するのではなく、地域医療の高 度化を通じて保険診療の均てん化に貢献する 良心的な医療機関は除外するべきであり、そ のための事前のピアレビューを地域医師会が 主導して行い、行政に積極的に協力するべく 日医としても検討して頂きたい。また分野別 ガイドラインの策定も必要に応じて行うべき と考える。
○選定方法の検討はもちろん指導大綱自体の見直 しも含め日医から強く要望していただきたい。
○開業時の集団指導のみを受けることとし、そ の後は、毎月レセプト審査を受けているの で、改めて個別指導を受ける必要はないと考 える。
○類型区分の細分化に関してはさらに進めるの がよいのかメリットとデメリットを慎重に考 慮する必要があると思う。
○せめて自院がどの区分に入っているのか確認 できるようにする、診療の実態に合わない場 合は当局に対して申し出ることを可能にする などの運用について検討できないか。
また、個別指導・監査への弁護士の選任権に 関しては、長崎県より「弁護士帯同の実績があ り、選任権は医療機関にある」、福岡県からは「弁 護士の帯同や録音は認められているが、実際に 行われた保険診療に関する弁護士の発言は制限 されている」との意見があった。
(10)について:
各県とも個別指導の選定理由については、開 示すべきとの意見であった。現状において、個 別指導の選定理由が開示されているのは大分 県・熊本県の2 県となっている。
○大分県では「新規」「高点数」「情報提供」 の三分類で事前に開示されるが、特に情報 提供に関しては具体的には一切知らされて いない。また実際に審査の際にも情報提供 に関する具体的な内容は明らかにされない ことが多い。
○熊本県では、個別指導については県医師会に は1 か月前、当該医療機関には3 週間前に通 知されているが、選定理由については指導当 日に口頭で説明されている。
(11)について:
各県とも高点数を選定理由に実施される集団 的個別指導については不満を抱えており、指導 大綱の見直しの必要性や、集団的個別指導や個 別指導の位置付けを懲罰的ものではなく、あく まで教育的指導とすべきとの意見が上げられた。
<日医コメント>
平成24 年度より、集団的個別指導の診療所 類型区分の内科に、「在宅療養支援診療所に係 る届出を行っている診療所」が追加された。こ れは一定の評価として我々は考えている。
しかしながら、例えば病院に関していえば老 人病院という区分がある等、全く時代遅れであ る。その他には高額薬剤の処方で高点数となり、 集団的個別指導の対象となってしまう問題、集 団的個別指導後、高点数が継続するだけで問題 のない医療機関でも個別指導となってしまう問 題、医師会のピアレビューと連携することがで きないか等の課題を我々は認識している。
先生方は既にご存知だと思うが、8 月9 日、 横倉会長から厚労省保険局長へ「指導・監査等 の見直し」について申し入れを行ったところで ある。その内容としては、1)指導・監査の立会 は学識経験者として医師会が、会員・非会員の 別なく、公平・公正に対応していること、2)指導・ 監査の運用見直しについては、課題が山積して いるなか、解決のために医療指導監査室との協 議を今後も鋭意継続し、合意できたものから順 次対応していくこと、3)施設基準の適時調査 については、医療課長通知に「原則として年1 回」と明記されているにもかかわらず、実際に は行政側の人手不足で、病院が数年に1 回、診 療所はほとんどが実施されていないにもかかわ らず、実施された場合、返還は最大5 年まで遡 るため、高額になり、医療機関の経営上大きな 負担となっている現状がある。自主返還の期間 は監査が5 年、個別指導が1 年となっているこ とから、適時調査は「最大5 年」ではなく、せ めて個別指導と同様に1 年と改めるべきである。 さらには、行政として、施設基準の内容や解釈 についての説明・周知が不足している。診療報 酬改定時はもちろんのこと、懇切丁寧に、頻繁に、 医療機関に対して説明・周知の責任を全うする こと、この3 点について申し入れている。
集団的個別指導の改善という意味では、以前 に都道府県医師会長会議において、大阪府医師 会より集団的個別指導に当たった医療機関に、 その医療機関の類型区分の平均点数を通知する べきではないかということから、近畿厚生局ホ ームページでは類型区分ごとの平均点数が公表 されている。この件について、厚労省に対し全 厚生局のホームページで同様に公表することが 出来ないか強く申し入れたが、現時点での回答 は、「都道府県単位の平均点数は次年度の指導 計画を医師会と協議する際に、各厚生局から口 頭又は書面で示しているので、ホームページに 掲載することまでは各厚生局に対して強要する ことはできない、あくまでも各厚生局の判断に よるもの」とする回答に留まっている。
また、平均点数の算出方法や個別の医療機関 の点数を公にすべきではないかということに関 しては、「指導監査の適切な遂行に支障を及ぼ す恐れがある」とする現時点の回答があるが、 引き続き協議を続けていきたい。
個別指導対象医療機関に対して選定理由を開 示することに関しては、指導大綱における選定 基準のうち、どの項目に該当したか公表するこ とについては大綱には定められていない。大綱 の第4 の4 に個別指導選定基準が定められてい るが、現在の個別指導の実態は高点数医療機関 を除外すれば、その殆どが支払機関、保険者、 被保険者等からの情報提供によるものと考えて いる。
個別指導は受ける医療機関にとって不安とプ レッシャーがある非常に重いものである。そも そも骨太の方針2007 によって、行政として個 別指導8,000 件というノルマがあるため、件数 をこなすことが目的になっていることが、諸悪 の根源になっていると思われる。厚生労働省当 局と指導監査等の運用見直しについて、協議の 中で厳しく指摘して改善させていきたいと考え ている。
(12)九州厚生局を含む保険業務出動会員の定年について(熊本)
【提案要旨】
九州厚生局の地方保険審議会委員、支払基金 審査委員、国保審査委員等の先生方については 70 才定年を要求しております。その為、県医 師会では後任の委員の先生方をその都度選択し てお願いしている次第です。
一方、厚生局の保険指導官の嘱託医、或いは 支払基金や国保の保険指導官(嘱託医も含む) については、70 才以上の高齢の先生を採用し ております。
定年制を要求するのであれば、すべてに於い て一貫性をもって行政側も行うべきと考えます。
定年制を敷くのであれば九医連として行政側 も定年制を敷くべきだと要求すべきと考えるが 如何か。
<各県の回答状況>
各県からは、必ずしも70 歳定年にこだわら ず、能力的・人格的にも適正な人物であれば 70 歳を超えても延長できた方がよいとの意見 が多かった。
<日医コメント>
国の審議会委員は閣議決定において、任期2 年、同一の審議会等の委員に10 年を超える期 間は継続して任命しないとある。委員の年齢は 原則として70 歳を超えた方は新たに任命しな い。つまりこれは委員に就任する際に70 歳に 到達していなければ採用は可能なので、例えば 69 歳11 ヶ月でも採用可能となる。70 歳は原 則であり、どうしてもこの人が委員に就任しな いと審議上困るという場合には認可されること がある。しかし、5 期10 年は厳守で、10 年を 超える人は任命できない。因みに中医協は3 期 6 年である。
例えば審査委員の場合、10 年間国保の審査 員を務めた方は1 期休んで、再び審査委員にな るか、社保の審査委員になることができる。同 一審査会の委員を10 年という意味である。こ の閣議決定を国以外の地方の審議会は準拠して いるのが実情である。支払基金本部の特別審査 委員会については、原則として70 歳以上の者 は再任しない。新たな審査委員の選任について は原則として65 歳までの者と決まっている。 社保の審査委員はこのような基準を標準として 取り扱われると思われるが、国保の特別審査委 員会も同様の扱いと聞いている。全般的に70 歳超は認めていないが、会議の開催に支障をき たす、もしくは特別の事情がある場合には認め ていることもあるので、診療担当者を代表する 委員は医師会から推薦された医師より選任する ので、その地域の実情に即して運用すべきであ ると考える。
行政サイドも一般的には定年制を実行してい るので、医療指導官等も70 歳以下にすべきと 考えるが、そのために偏った考えの方が医療指 導官に就任することも考えられるので、行政サ イドも運用面を重視して、その地域の実情を踏 まえて考えるべきだと思う。原則70 歳なので、 各医師会においては地方厚生局とこの点につい て、じっくり話し合われてうまく調整していた だきたい。
(13)保険診療における在宅医療の適正化のためのガイドライン策定に向けて(福岡)
【提案要旨】
調剤薬局の在り方について、構造的、機能的、 経済的に医療機関から独立していることを明示 した、昭和57 年5 月27 日薬発第506 号、保発 第34 号の厚生省薬務・保険局長連名通知と同 様に、在宅医療においても医療機関と介護施設 の経済的独立性を担保する指針が必要である。
この背景として、新たに「サービス付き高齢 者向け住宅」事業に触発された新規参入業者等 のごく一部に、患者紹介の見返りとして「医療 コンサルタント料」「施設内診察室使用料」「高 齢者生活支援NPO 賛助金」などの名目で、実 質的なリベートを要求する業者もあるとの情報 が流れている。このことは医療倫理の点からも、 また税法上も極めて大きな問題である。
また、以前から知られている集患のための自 己負担金免除などの手口と同様に、正当な医療 費の支払いを阻害するこのような金銭授受は、 結果として医療機関の担当能力を超えた多数の 在宅患者の診療を安価な経費で賄うこととな る。「2020 年問題」「多死時代」を迎え、在宅 看取りを支えるべき「かかりつけ医機能」が低 下した場合、救急医療への過負荷や患者のリビ ング・ウィルの軽視などとして地域医療全体の 阻害要因となる可能性を孕んでいることを指摘 したい。
<各県の回答状況>
各県では提案要旨にあるような問題を把握す るにはまだ至っていないようだが、佐賀県では 一部に介護施設側と医療を担当する協力医療機 関間で不当な金銭の授受が行われ、契約する介 護系施設数を拡大し、診療能力をはるかに超え る依頼(訪問診療患者)を引き受けたことから、 急変時に適切な対応が出来ず、トラブルとなっ た事例や、施設側が当初に依頼していた協力医 療機関を何の相談もなく変更したことから、医 療機関間でトラブルとなったという事例の報告 があり、各県からは適正化を図るため、今後何 らか対応が必要との意見が上がった。
<日医コメント>
サービス付き高齢者向け住宅について、コン サルタント業者の存在は承知している。しかし、 このような形態について現行の法制度では取り 締まりが出来ない。もちろん倫理的な問題はあ る。今後は人口動態の観点から考えても、住ま いの集住化を図ってサービス提供の効率化を高 める必要もあるので、地区医師会が中心となっ て、そのような事業者を取り組んで矯正という か、悪事を働くことが無いようにといったこと を含めて、地域づくりを指導していただければ というのが本音の一部である。
それから、このサービス付き高齢者向け住宅 については、平成23 年度から予算補助や税制の 優遇等の支援策が機能していること等も供給量 が増加している要因だと考える。特にサービス 付き高齢者向け住宅に関してはモラルハザード が起きることが無いように介護給付費分科会に 設置された介護報酬改定検証研究委員会におい て、実態調査を始めることを提案している。また、 今年度の老人保健健康増進等事業においても住 宅に併設されている高齢者生活支援施設におけ るサービス提供の状況についても早急に調査す ることになっている。これ以上問題が拡大しな いように早急に手を打ちたいと考えている。
(14)適正な療養提供の取組みについて(宮崎)
【提案要旨】
近年、はり・きゅう及び按摩・マッサージに 関わる療養費は医療費の伸びを上回る勢いで増 加の一途を辿っている。一部の悪質な施術者に よる不適正請求(月30 日施術、歩行可能な人 に対する往療)や同意書改ざん(施術部位、期 間)等も報告されているが、この療養費増加の 一因として、医療機関からの安易な同意書発行 に問題があることも指摘されている。
本県では、宮崎県後期高齢者医療広域連合が 「療養費適正化研究会(医師会から2 名の委員 を参画)」を立ち上げ、療養費適正化の一歩と して、同意書の改善を検討しており、これによ り、安易な同意書の発行は減少するのではない かと期待している。
医師の同意書を巡っては電話による再同意、 診断書での代用、同意後の責任問題、必要対象 の限定(柔整師の施術には必要無い場合がある) 等、様々な問題が提起されているが、今後は、 今回の対象となっていない全利用者及び柔道整 復師療養を含めての対策が望まれる。
医療機関に対する指導を含め、適正な療養提 供の取組みについて各県の状況をお伺いしたい。
<各県の回答状況>
各県からは鍼・灸、あんま・マッサージや柔 道整復師に係る療養費は年々増加しており、医 療保険が適用されるのであれば、医療機関と同 様に厚生局による指導・監査も当然行うべきと の意見が出された。また、医師が作成する同意 書の重要性について、研修会の開催や通知文書・ 会報等を通じて周知を図っているとの報告があ った。提案県である宮崎県のような「療養費適 正化研究会」等を立ち上げている県はまだなか った。
<日医コメント>
療養費改定は、中医協のような検討するシス テムがなく、厚生労働省による通知行政となっ ていたが、今年5 月11 日に開催された社会保 障審議会の医療保険部会において、平成24 年 度の柔道整復師療養費等の改定について正式な 議題として上げられ、平成24 年度療養費改定 の中長期的な視点にたった柔道整復療養費及び あん摩マッサージ指圧、はり・きゅうの施術に 係る療養費の在り方の見直しに関する議論を行 う事が決定された。
これは大きな前進であると考えており、医療 保険部会では適正化の方向で意見が一致し、今 後具体的な検討を行う場として医療保険部会内 に柔道整復療養費検討専門委員会、あん摩マッ サージ指圧、はり・きゅう療養費検討専門委員 会を設置する事が決定され、委員には施術者も 入るが、整形外科の専門医も加わることになり、 日本医師会より推薦させていただいた。
一方、支払側もかなり危機感を持っており、3 月に協会けんぽと健保連が厚生労働省へ意見書 を提出しており、同意書を記入する医師は整形 外科か外科を標榜する医師に限定すべきで、医 師が同意に至った経緯を記入させるようにとの 要請している。また、この意見書のなかでは不 正請求を行った施術者・所には一定期間の療養 費の支給を停止するといった保険医療機関と同 様の措置を設け、国による指導監査体制の整備 を要請するとともに、指導監査状況を公開する 等の主張が出されている。いずれにしても医療 保険部会の2 つの専門委員会において、まずは 24 年度療養費改定案について取り纏めを行い、 今回ご指摘のあった医師の同意書の問題、療養 費のレセプト審査の問題等を含め、中長期的な 視野に立った療養費のあり方について幅広く検 討が行われると理解しているので、日医として も動向を注視しながら、しっかりとこの問題に ついて改善、見直していきたいと考えている。