移植医療について考える県民との懇談会

理事 玉井 修

平成23 年2 月20 日(日)午後1 時より、沖
縄県医師会館3階ホールにおいて移植医療につ
いて考える県民との懇談会が開催されました。
最後に、発表者全員壇上に上がって頂いてデ ィスカッションをしました。最後に私はどうし てもハーギス茜さんに聞きたいことがありまし た。「ハーギスさん、ハーギスさんのお父様は 今、自分がドナーとして臓器を提供できた事を 天国で喜んでいらっしゃるでしょうか?」す るとハーギスさんは満面の笑顔で答えました。 「はい、とても喜んでいると思いますよ、大好 きなお酒を飲みながら!」
講演の抄録
臓器移植法改正について

沖縄県保健医療福祉事業団 移植コーディネーター
宮島 隆浩
○臓器移植法とは
臓器移植になぜ法律が必要なのでしょうか? 一般的に医療をする上では医師法などの範囲で あれば患者さんに必要な治療を行う事が可能で す。また骨髄移植や輸血など移植医療の中でも 法律が存在しない医療も存在します。
その中でなぜ臓器の移植に限って法律を作っ たのかというと1 番は亡くなった人から臓器の 提供を受ける必要があるからです。また日本で は不幸にも医療に対する不信があり、亡くなっ た人からの臓器提供が密室で行われ、不公正な 形で行われているのではないか?という疑念が 持たれるような状況にありました。
このような中、オープンでわかりやすい医療 になる必要性があったものの、死後に提供する 本人や家族のプライバシーについても同時に守 る必要があったため、法律という形で運用方法 を定義し、すべての情報は公開できないものの、 不公正な形で行われていない事を知って頂く為 に作られたと言っても過言ではありません。
このような経緯で作成された法律で大切ポイ ントがいくつかありますのでご紹介します。
1.臓器提供をする、しないという本人意思の 尊重(提供する場合書面必須)
2.脳死を人の死とするかは本人が選択して良 い(人の死とする場合書面必須)
3.臓器提供が強制や説得によって行われては ならない
4.移植を受ける人は公平に選ばれなければな らない
5.臓器売買の禁止
○臓器移植法改正により何が変わるのか?
2010 年7 月に施行された改正臓器移植法に より何が変わるのかをご紹介します。
1.臓器提供する、しないについて
本人意思が不明な場合は家族が意思決定可能
☆ 15 歳未満の子どもから臓器提供可能(本人意思を必須とする旧法では民法の遺言可能年齢が15 歳以上であった為、提供不可)
2.親子、夫婦間での優先的な提供を認める(書面での意思必須)
3.保険証や運転免許証に臓器提供の意思表示欄
○おわりに
臓器移植とは数ある医療行為の一つです。こ の医療は皆さんがなじみのある薬や手術による 治療とは大きく違う点が一つあります、それは健康な臓器を誰かからもらわないと治療が始め られないという点です。今後さらに技術革新が 起こり人工的に臓器作成可能な時代がくれば不 必要となり、人からもらうことは無くなるかも しれません。
しかし現時点においては治療の方法として確 立されており結果も良好な状況があります。健康 な時には身近な問題としてはなかなか考えられな い事ですが、ご自身やご家族の死は不可避なも のであり、時間の長短はあれども必ず訪れます。
その時どうありたいか?そこから人生を見直 す機会にすることは決して無駄ではないと思い ます。臓器提供する、しないもその中に答えが あるのかもしれません。
最後に考えたけど、やっぱりわからないとい うのも一つの選択として尊重されます。
脳死について
〜脳神経外科医から見た移植医療〜

那覇市立病院 脳神経外科部長
豊見山 直樹
私たち脳神経外科医の日常の活動の多くは移 植医療とは関係のない、脳血管障害、脳腫瘍、 外傷、その他の疾患で苦しむ方の治療です。な ぜ、このような立場の脳神経外科医がこの場で 移植医療の話をするのでしょうか。実は脳死下 移植のみならず、心停止後の移植のドナーとな られる患者さんの多くは、脳疾患で脳死状態を 経てなくなる方です。私たちが、きちんとした 診断を行ない、ご家族に伝えて行かなければ、 患者さんあるいは、ご家族の尊い篤志を汲み上 げることはできず、移植医療は成り立ちません。
多くの場合、患者さんの死は治療医にとって敗北を意味し、正直そこから立ち去りたいもので す。しかし、私たち脳神経外科医は、治療医で あるとともに治療が奏功を得られなかった際に は、時に移植医療への橋渡しをする重責を負っ ていると自負して日々の活動を行っております。
今回は、おそらく一般の方には判りにくい脳 死についてご説明させていただきます。
死の定義と死の瞬間
生命活動の不可逆的停止をもって死の定義と されます。古来、心臓の鼓動の停止、呼吸の停 止を持って死の瞬間としてきました。近代から 現代にかけてこれに散瞳(脳の機能停止)を含 めた三徴候説が死の判断に使われてきました。 しかし、その後数日間のびる髪の毛や爪などの 例のように、全身の臓器、組織の機能停止には 時間差があり、本来、死とは瞬間ではなく、時 間経過を伴う変化です。
20 世紀後半の医療技術の進歩により心肺停止 後の再開もあり、死の判断は難しくなってきま した。特に人工呼吸器の出現後、不可逆的な脳 の機能停止とそれに伴う呼吸の停止後も一定期 間心臓の鼓動を保つことができるようになり、 脳死と呼ばれる現象が生まれてきました。ます ます“死の瞬間”が判りにくくなってきました。
脳死は本当に人の死ですか
この問いに、治療医である私たちは、脳死と いう状態があるのみですとしか言えません。脳死 の状態に至った際にこれを人の死と考えるかどう か、個人個人で見解が異なると思います。人の 死として考える、人の死としては考えられない。 そのいずれの考えも尊重されるべきものです。
ただし、脳死に対して正しい知識を持った上 で、判断していただくべきであり、私たちは、 そのようにご説明をさせていただいています。 脳死状態とはどのような状態でしょうか
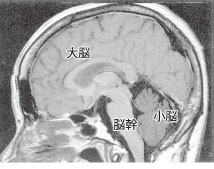
頭蓋内にある脳は、大きく大脳、小脳、脳幹 に分けられます。脳は、精神機能、知覚機能、運 動機能等を司っているのみならず、生命を維持す るために、全身の神経支配(神経を通して電気信号で調整すること)、液性支配(ホルモンにより 化学信号で調整すること)を担っています。
このすべての脳の部位が、不可逆的に機能を 失い、血流が途絶え、融解壊死の過程に陥った ときに脳死と定義されます。おもに大脳の一部 が機能を失って、周囲とコミュニケーションが とれず寝たきりに陥るいわゆる植物状態とは全 く異なる状態です。
それでは、脳全体の機能が失われた時、何が おこるでしょうか。意識を始め、精神機能、知 覚機能、運動機能等は停止します。呼吸は止ま り、心臓は心筋自体が自動収縮能を持つため、 一定期間は拍動しますが、酸素供給と脳による 循環調節がないことで心臓自体の循環能力を失 うためにいずれ止まってしまいます。
脳死の状態とは、脳機能の停止後、本来であ れば数秒から数分でおこるこれらの反応が、人 工呼吸器、強心剤やホルモン剤の投与などで全 身への酸素供給と循環が維持される数日間にわ たって延長した状態を示します。
脳死はどのようなときに陥るのでしょうか
脳死の状態は、主に頭蓋内に大量の出血等が おこった時や頭部外傷で広範囲の脳が損傷を受 けた時に、頭蓋内の圧が急激に高まり、血圧を 超えて脳への循環がとまってしまうことで起こ ってしまいます。また、突然の心拍の停止(重 症不整脈、心筋梗塞など)や、呼吸の停止(溺 水など)がおこった後、たとえそれが回復して も一定の時間、脳に血流や酸素供給が途絶えた 後は、脳はその機能を回復することなく、高度 な浮腫(むくみ)を起こし、やはり頭蓋内の圧 が高まってその後の血流が途絶えて脳死の状態 に至ることがあります。
脳死の判定はどのようなものでしょうか
懸命の医療行為にも関わらず脳死に陥ってし まったとき、その状態を判断する医療診断が脳 死判定です。
我が国における脳死判定は、厳密な前提条件 のもと、除外条件に当てはまる方をのぞいた患 者さんにのみ行なわれます。脳死判定を行なう のは、移植医療と関係のない、脳死判定の十分 な経験のある2名以上の医師により行なわれま す。多くの場合、判定を行なうのは、脳死に陥 るのを懸命に防ぐ努力をしてきた治療医である 脳神経外科医や救急医です。判定基準は、上記 に述べた脳全体の機能の停止を多くの方向から 確認するための項目が含まれています。またよ り確実な診断をするために、判定基準には示さ れていないものの、多くの施設で聴性脳幹反射 などの脳幹をとおる神経の働きを電気的に見る 検査を判定の補助診断として採用しています。 さらに脳血管、血流の画像的評価を行い、脳に 血流が行かないノンフィリング現象を補助診断 に加える場合もあります。
一度の診断だけでなく、成人の場合6 時間 後、小児の場合は24 時間後に再度判定を行な って、脳死状態と診断されます。脳死下移植を 前提とした場合、法的脳死判定と呼ばれ2 回目 の判定時刻をもって死亡時刻とされます。

なかなか理解することが難しい脳死について 今回はこのような形で述べさせていただきまし た。稚拙な文章ですが、少しでも脳死について ご理解が深まり、脳死について、死について、 そこから始まるもう一つの医療、移植医療につ いて考えていただける機会となればと存じます。
父のドナー体験から考える
これからの移植医療

ハーギス 茜
3 年前、私の父は脳幹出血で脳死判定を受け ました。その際、以前から父が望んでいた臓器 提供の意思表示をしました。
日本ではドナーというと美談のように語られ る傾向にありますが、実際私達が体験したもの は思っていたイメージとは違うものでした。
呼吸器も心臓も止まっていない父の側で、移 植担当医の先生はタイミングの悪い「御愁傷様 でした」の一言、家族が呼吸器のスイッチを切 る役目を与えられた事、臓器運搬用のケースは 父のベッドの下に置かれ、慌ただしい雰囲気の 中でのお別れとなりました。
本当に些細な事かもしれませんが、家族にと っては過敏な状況です。関わるスタッフの動き や言動の一つで提供への意志が変わる方もいる と思います。
また、その後のドナーとレシピエントとの交 流が非常に少なかった事も気になりました。倫 理観の問題もあるとは思いますが、せめてドナ ー家族同士で分かち合える場が県内でもっとあ ればとも思います。
あれから3 年がたった今私たちは「お父さんの腎臓、どこかで元気に生きているはずね」と 話す事ができます。父に苦しい思いを長く続け させるよりも提供の選択をした事が私たちの支 えにもなっています。
移植医療がこれから進んで行く中で現場に関 わる方々が流れ作業になっていないか今一度考 えてもらいたいと願います。そして、お渡しし た方も「やって良かった」と思える移植医療で あって欲しいと願っています。
移植を経験して
〜発病から今に至るまで〜

新崎 進悟
ご来場の皆様、はじめまして、新崎進悟と申 します。県民の皆様をはじめ、多くの方々のご支 援・ご協力によりアメリカへ渡り、そして「ドナ ーの方」のお陰で10 年前に「心臓移植」を受け ることが出来ました。これまで検査結果に何ら問 題もなく、元気に普通の生活を送っております。 こうやって発表者として舞台に立てるのも、当時 の「救う会」の皆さんやご支援下さった多くの皆 様のお陰です。改めて心より御礼を申し上げま す。本当に有難う御座いました。本日は、発病 とこれまでの経緯、そして現在の生活を簡単では ありますが、お話したいと思います。
発病は高校2 年生の時で、胃の圧迫感を覚 え、近医を受診した事が長い闘病生活の始まり であり、まさか心臓移植を受けることになると は思いませんでした。高校を卒業するまでに1 ヶ月程度の入退院を3 回繰り返しました。卒業 と同時に体調が急変し、入院した時には拳ひと つ分の心臓が2 倍にも肥大しており、入院から1週間後に「ICUに移ろう」と主治医に言わ れた時は、とてもショックでした。日に日に体 調は悪くなり、食事は喉を通らずに入院前に 50kg あった体重は、35kg まで激減していまし た。当時は、数種類もの点滴だけで生命を維持 しており、薬の影響で意識はモウロウとし、家 族との意志疎通も出来ませんでした。
私の病気は、先天性ではなく誰にでも起こり うる「突発性拡張型心筋症」。この病気は心臓 が肥大し、血液の循環、筋肉の収縮が弱くな り、最後には心臓に血液を送れず、命に関わる 恐ろしい病気です。移植でしか助からない為、 大阪にある国立循環器病センターへ搬送される 事となりました。大阪の病院に着いた翌日には、 10 時間にも及ぶ「補助人工心臓装置」を取り付 ける大手術を受けました。この装置の補助によ り、血液の循環が良くなり次第に体調は回復し てきました。しかしその反面、入院生活に苦痛 と苛立ちを覚え、ストレスによる湿疹が顔に出 始め、家族や看護師に反抗的な態度をとるな ど、辛い日々を送っていました。移植手術には 高額な費用がかかり、個人では到底負担できる 額ではありません。そのため、僕の友人や知人、 学校関係者の方々が立ち上がって「救う会」を 結成し、支援活動に当たってくれました。僕の ために募金活動に励んでいる友人らの姿を写真 や新聞の記事で見たり、県内外から届いた千羽 鶴や応援メール、手紙はすごく嬉しく、励まさ れ辛い日々を乗り越えさせてくれました。
当時、日本で行われた心臓移植は年間に3 〜 4 例と非常に厳しい現状に加え、私の体に取り付 けている機械の耐用年数が1 年前後また、私と 同じ病気で移植待機している方がたくさんいて、 いつ移植を受けられるか全く分からない状態で した。待っている間、日々体力、精神力もなく なっていき、「死」というものに直面しました。
そこで、移植先進国「アメリカ」に渡る決心 をしました。大阪での約1 年の待機期間にも、 原因不明の発熱であらゆる治療の効果もなく、 苦しい時もありましたが、主治医の最後の決断 ともいえる治療が功を奏し、何とか危機を乗り 越え、待ちに待った渡米の日を迎えました。
渡米に際し、飛行機内の座席を一部取り除 き、ストレッチャーを設置し、渡米の時間中片 時も見放さずに私の体調を気遣ってくれた医療 チームのご尽力により、何事もなく無事にアメ リカへ渡る事が出来ました。「必ず生きて沖縄 に帰ってくるんだ!」と胸に固く誓い日本を後 にしました。
アメリカの病院に入院してまず思ったこと は、日本の病院の堅苦しさとは違って制限が少 なく、ドクターやナースがドリンクを飲んだ り、あちらこちらで笑い声が聞こえたりと、明 るい雰囲気に驚きました。日本では、食事や水 分などに制限があり、リハビリは体調を考慮し ながら行っていましたが、アメリカでは、手術 後の体力づくりに備えて1 日3 回のリハビリを 毎日行い、体調が悪い時でも「少し運動すれば 良くなる!」と背中をたたかれ半ば強制的に体 力づくりをさせられていました。
これまで移植を受けた患者の平均待機期間 は、約1 ヵ月半と聞いていたので「一日も早く 手術を受けられたらな!」と思いましたが、適 合するドナーがなかなか現れず、又不運にも同 時多発テロと重なってしまい、移植自体がアメ リカ全土でストップするなどの焦りで体調を崩 し、心不全を起こしてしまいました。「早く助 かりたい!」という一心で、亡くなった祖父に 祈っていたのを今でもよく覚えています。この 危機的状況を幾度となく乗り越え、そして運命 の日が訪れます。渡米して丁度3 ヶ月目にして 私の適合する「ドナー」が現れたのです。よう やく長く苦しい闘病生活から離れられると思っ たその時の喜びは、とても言葉では言い表せま せん。手術自体は3 時間ほどで終了し、術後3 日目には新しい心臓を慣れさせるため、痛い傷 口を抑えながらリハビリをし、8 日目にして退 院をする事が出来ました。これも日本では考え られない事でした。
渡米した翌年には日本に帰国し、大阪の病院 で綿密な検査の末、特に異常もなく、移植3 ヶ 月目にして念願の沖縄へ帰郷を果たしました。ここまで乗り切れたのは、県内外から寄せられ た多くの善意ある募金と、私を助けていただい た「救う会」の皆様、忙しい時間をさいて活動 していただいたボランティアの皆さんの日々の 支援のお陰です。そして何より「ドナー」の方 とそのご家族には感謝の気持ちでいっぱいです。
国内で心臓移植を希望され待機している患者 は、私が待機しておりました10 年前は71 名、 現在163 名と倍以上になっております。去年1 年間で心臓移植を受けられた方は、臓器移植法 改正により32 名の方が尊い命のお陰で助けら れています。改正前に比べると、多くの患者が 移植によって救われてはおりますが、まだ助け られる命が助からない状況であると考えます。 国内で移植がもっと普及出来れば、私のように 高額な医療費や渡航の際に危険を起こさなくて すむなどのリスクが軽減されると私は考えます。
これまで病気とは無縁だった僕に「拡張型心 筋症」という病魔が、ある日突然襲い掛かった のです。病魔とは決して他人事ではなく、いつ 何時、誰に降りかかるかわからないのです。自 分が、自分の大切な人が、自分の家族が万が一 の事があったらと考えてみてください。一人一 人が身近な問題として考え始める事で「移植医 療」に対する意識が変わっていくはずです。
移植を受け今年の10 月で10 年になります。 現在は県内で医療事務員として働き、社会の厳 しさを味わいながらも人並みに仕事が出来る事 や友人達と楽しく過ごせる、あたりまえの事か もしれませんが一度「死」を目の当たりにした 私にとっては、それがとても新鮮であり充実し た毎日を送っています。
1 日2 回、決められた時間に12 〜 13 錠ある 薬を服用し、定期的な検査を一生続けていけな ければなりませんが、かつての闘病生活に比べ れば苦にはなりません。
私の「今」があるのは、「ドナー」の存在が あったからこそといえます。
これからも健康・そして感謝の気持ちを忘れ ず「ドナー」の方の分までしっかり生きていこ うと思います。
ご静聴ありがとうございました。

「私の窓から」作品の展示(本会館ラウンジ)

沖縄県臓器移植推進協議会による移植医療へのメッセージ朗読

熱心に聞く参加者の方々